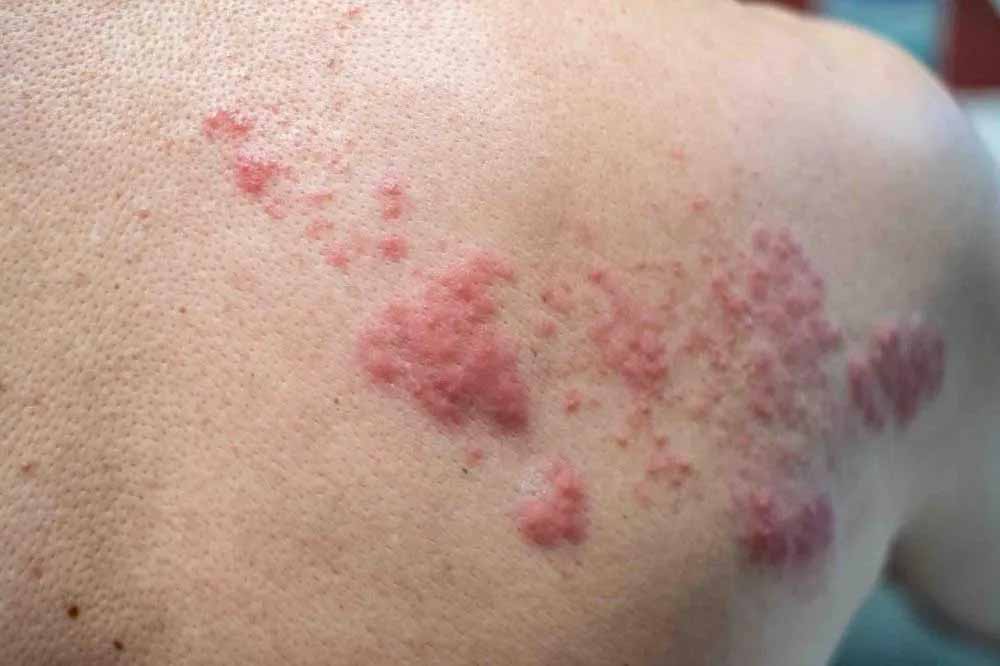
Internações por herpes zoster aumentam; saiba como se prevenir
Doença causa fortes dores e pode levar a complicações sérias. Vacinação, disponível somente na rede particular, é uma forma importante de proteção.
Por Thais Szegö, da Agência Einstein
Febre, dor de cabeça, mal-estar, dores, sensação de formigamento, agulhadas ou adormecimento em determinada região do corpo e bolhas com líquido transparente, especialmente no tórax, abdômen e rosto. Esses são os sintomas enfrentados por quem desenvolve herpes zoster, doença causada pelo vírus varicela-zoster (VVZ), o mesmo responsável pela catapora.
Ela não faz parte das enfermidades de notificação compulsória — aquelas que precisam ter seus casos obrigatoriamente informados às autoridades de saúde para serem monitoradas —, por isso não existem dados oficiais da sua incidência no Brasil.
Entretanto, segundo o Ministério da Saúde, as internações vêm aumentando no Sistema Único de Saúde (SUS): em 2020, 3.517 pessoas foram hospitalizadas por herpes zoster; em 2023, foram 4.202, um salto de 19,5%. “De fato, a doença é muito prevalente. Existem estudos nos Estados Unidos que apontam que um em cada três indivíduos vai desenvolvê-la em algum momento da vida”, conta o infectologista Rodrigo Lins, consultor da Sociedade Brasileira de Infectologia.
O infectologista André Cotia, do Hospital Israelita Albert Einstein, também percebe um crescimento no número de casos. “Há evidências científicas que sugerem um aumento na incidência de herpes zoster no Brasil, especialmente após a pandemia de Covid-19″, relata.
Segundo os especialistas, esse fenômeno está acontecendo, principalmente, porque os mais atingidos são os idosos, grupo cada vez mais representativo na população. Outro ponto é que, no Brasi, a vacina da catapora só começou a ser aplicada em crianças na década de 1990. Ou seja, a maioria da população que atualmente tem mais de 35 anos foi infectada na infância. “Estudos revelam que de 90 a 95% das pessoas tiveram contato com o vírus até terminarem a escola”, conta Lins.
Isso faz toda a diferença: depois que a pessoa teve varicela, conhecida popularmente como catapora, o vírus fica alojado em um gânglio nervoso em estado de latência, o que significa que fica adormecido dentro do organismo sem manifestar sintomas clínicos.
Alguns fatores podem fazer com que esse equilíbrio seja rompido, de modo que o microrganismo “acorde” e cause o herpes zoster (que não tem nada a ver com o herpes simples, que se manifesta na boca ou na região genital). O mais comum é a chamada imunossenescência, processo de deterioração do sistema imunológico decorrente do envelhecimento natural do organismo, que faz com que as defesas do corpo fiquem menos eficientes.
Casos que levam à imunodepressão, como câncer, HIV, pneumonia ou medicamentos que têm esse efeito, também podem ser responsáveis pela manifestação do quadro.
Contágio e complicações
Praticamente todo mundo tem o vírus varicela-zoster alojado no organismo, e ele pode dar as caras em algum momento, mas o contato com uma pessoa doente aumenta muito o risco de desenvolvê-la. “Embora o herpes zoster seja menos contagioso do que sua infecção primária por varicela, ainda pode representar um risco, principalmente para imunodeprimidos, bebês e adultos sem imunidade ao vírus”, alerta Cotia. “O micro-organismo pode ser transmitido por gotículas respiratórias, mas o modo de contágio mais comum é o contato direto com o fluido das bolhas que surgem na pele.”
A enfermidade pode levar a uma série de complicações, categorizadas como neurológicas e oculares. Entre as neurológicas, a neuralgia pós-herpética (NPH) é a mais comum e caracterizada por dor persistente por mais de 90 dias após o surgimento das erupções na pele. Já o herpes zoster oftálmico (HZO) envolve o ramo oftálmico do nervo trigêmeo, causando inflamação na córnea e até perda de visão.
Podem surgir ainda problemas como hepatite e pneumonia, além de disfunção da bexiga e do intestino, quando a doença atinge a região lombar ou sacral, e risco aumentado de derrame e infarto. A incidência e a gravidade são maiores em indivíduos imunocomprometidos e em adultos mais velhos.
“Para o paciente jovem saudável, algumas questões, como o aumento do risco de infarto, podem não ser tão significativas, mas para o mais velho, que muitas vezes já é hipertenso, cardiopata ou já tem insuficiência cardíaca, isso pode, sim, fazer a pessoa infartar”, afirma Lins. “Existem pessoas que chegam ao hospital infartando e logo depois evoluem para um caso de herpes zoster, o que mostra que uma coisa estava ligada à outra.”
Diagnóstico e tratamento precoces são muito importantes
O herpes zoster normalmente é uma doença autolimitada, o que significa que, mesmo sem tratamento, irá se resolver sozinha. Entretanto, o tratamento feito com medicamentos antivirais, que deve ser iniciado até 72 horas após o início das erupções cutâneas, reduz significativamente a duração e a gravidade do quadro e da dor aguda, além de diminuir a probabilidade de neuralgia pós-herpética.
“As diretrizes de diversas sociedades médicas enfatizam que a terapia antiviral sistêmica, quando iniciada dentro de 48 a 72 horas, pode encurtar o processo de cicatrização e mitigar tanto as complicações agudas quanto as crônicas, particularmente em pacientes com mais de 50 anos e naqueles com herpes-zóster na área da cabeça e do pescoço”, afirma Cotia.
Por isso, procurar ajuda médica diante de qualquer sinal que possa indicar a doença é muito importante. “Se sentir uma dor mais forte que lembra uma queimação, procure um especialista, pois existem casos sem lesões, só de dor”, recomenda Lins.
Quem pode se vacinar?
A imunização é indicada para todas as pessoas acima de 50 anos e para os imunodeprimidos ou quem já teve herpes zoster depois de completar 18 anos de idade. Contudo, a vacina não está disponível no SUS, apenas na rede particular.
Até meados de 2022, a única vacina disponível era a Zostavax, um imunizante atenuado, ou seja, composto pelo vírus ativo, mas enfraquecido. Sua aplicação foi descontinuada no país por não poder ser usada em indivíduos imunocomprometidos. No mesmo ano, foi aprovada pela Agência Nacional de Vigilância Sanitária (Anvisa) a Shingrix. Feita com vírus inativo, ela oferece proteção de mais de 95% contra a doença.
Outra vantagem é que, no caso de desenvolver herpes zoster após a vacinação, há um risco menor de ter a neuralgia pós-herpética. Por isso, o ideal é que mesmo quem já tenha sido imunizado com a Zostavax, tome o novo imunizante. Pessoas que se vacinaram contra a catapora na infância também podem se beneficiar, já que é possível que tenham entrado em contato com o vírus varicela-zoster antes da imunização e desenvolvam a doença mais tarde.
A vacina é aplicada por via intramuscular em duas doses, com intervalo de dois a seis meses entre cada.
Fonte: Agência Einstein